@Andr3sMoya
La pandemia del Covid-19, y las medidas de salud pública que se han implementado para contener su avance, están teniendo impactos severos, algunos más visibles o, al menos, más discutidos que otros. El impacto económico, en especial, ha estado en el centro del debate académico y de políticas públicas, y en discusiones a veces acaloradas en redes sociales.
¡Y cómo no! El impacto económico de la pandemia no tiene precedentes, o al menos no en la historia reciente. Contamos ya con bastante evidencia que documenta los impactos negativos inmediatos y sugiere impactos severos en el mediano y largo plazo para la reactivación del aparato productivo y la lucha contra la pobreza y la desigualdad. Por ejemplo, el DANE reportó un aumento de más del 100% en la tasa de desempleo en Junio, al pasar de 9.4% 2019 a 19.8% en 2020. Así mismo, la serie de Notas Macroeconómicas de la Facultad de Economía de la Universidad de los Andes ha documentado impactos en empleo y tejido empresarial y en las las dinámicas de pobreza y desigualdad, entre otros. El impacto económico, además, ha sido altamente regresivo como se ha documentado en estudios para América Latina, para Colombia y recientemente para Bogotá.
Sin embargo, otros efectos igual de importantes no han sido abordados con igual vehemencia y han estado relativamente a la sombra en las discusiones de política pública. Es el caso de los impactos emocionales y sobre la salud mental de la pandemia y los aislamientos. De hecho, algo extraño está sucediendo con las discusiones sobre salud mental. Es un tema que como sociedad hemos evitado, que hemos intentado ocultar y “poner debajo del tapete” y que frecuentemente abordamos con estigma y tabúes. Pero a raíz de la pandemia, hemos estado algo más dispuestos a mirar hacia nuestro mundo emocional, a reconocer que nuestros recursos psicológicos están al límite y a discutirlo públicamente. Con nuestras familias, amigos, colegas, o incluso en redes sociales hemos estado más abiertos a hablar sobre nuestras emociones y sobre cómo la pandemia nos está agotando y desbordando emocionalmente. Y en esto tal vez hay un quiebre importante en la manera en la que nos acercamos a la salud mental porque hoy estamos reconociendo que las afectaciones en salud mental son reacciones normales antes eventos anormales y que no deben avergonzarnos. Estamos reconociendo que lo anormal sería no haber sentido ansiedad, depresión, o angustia o que en estos últimos seis meses no nos hubiéramos sentido desbordados por el estrés.
….
La depresión y la ansiedad son los principales problemas de salud mental a nivel mundial. Alrededor de 20% de la población mundial sufre de ansiedad o depresión en un año determinado, 50% sufre de un episodio moderado a lo largo de sus vidas y 4% experimenta episodios críticos o crónicos (James et al., 2018). La depresión y la ansiedad, además, son dos de los principales factores que explican los años vividos con una discapacidad y el ausentismo laboral a nivel global.
La pandemia ha exacerbado las afectaciones en salud mental, y tal vez como ningún otro evento en la historia reciente. A pesar de que es un tema que no ha recibido toda la atención, cada día hay más evidencia sobre el impacto en la salud mental de la pandemia, incluyendo estudios para el Reino Unido y Estados Unidos y un meta análisis con datos de 8 países diferentes, entre muchos otros. El estudio del Reino Unido, publicado ya en The Lancet Psychiatry, encontró que un mes después de que se decretaran las medidas de confinamiento, el 27 por ciento de la población reportó niveles críticos de estrés en la escala GHQ-12, acercándose a los niveles de riesgo clínico. Para Colombia también tenemos estudios de Profamilia, de la Universidad Javeriana y de la Universidad Autónoma de Barcelona. Este último, encuentra que el 29 y el 35% de la población ha reportado síntomas de ansiedad y depresión, respectivamente. Todos estos datos revelan síntomas por encima de la norma
El impacto, además, ha sido más severo para los jóvenes, las mujeres, y especialmente para aquellas con hijos en edad prescolar (Pierce et al 2020). Aunque mujeres usualmente reportan más síntomas de ansiedad y depresión, la pandemia ha ampliado la brecha con los hombres. El estudio de la Universidad del Sur de California, por ejemplo, encuentra que en Abril el 49% de las mujeres con hijos habían reportado síntomas moderados o severos de ansiedad o depresión; 9 puntos porcentuales más que las mujeres sin hijos y 16 puntos porcentuales más que los hombres con hijos. Similar al impacto económico, el impacto psicológico de la pandemia ha sido más severo para las familias más vulnerables.
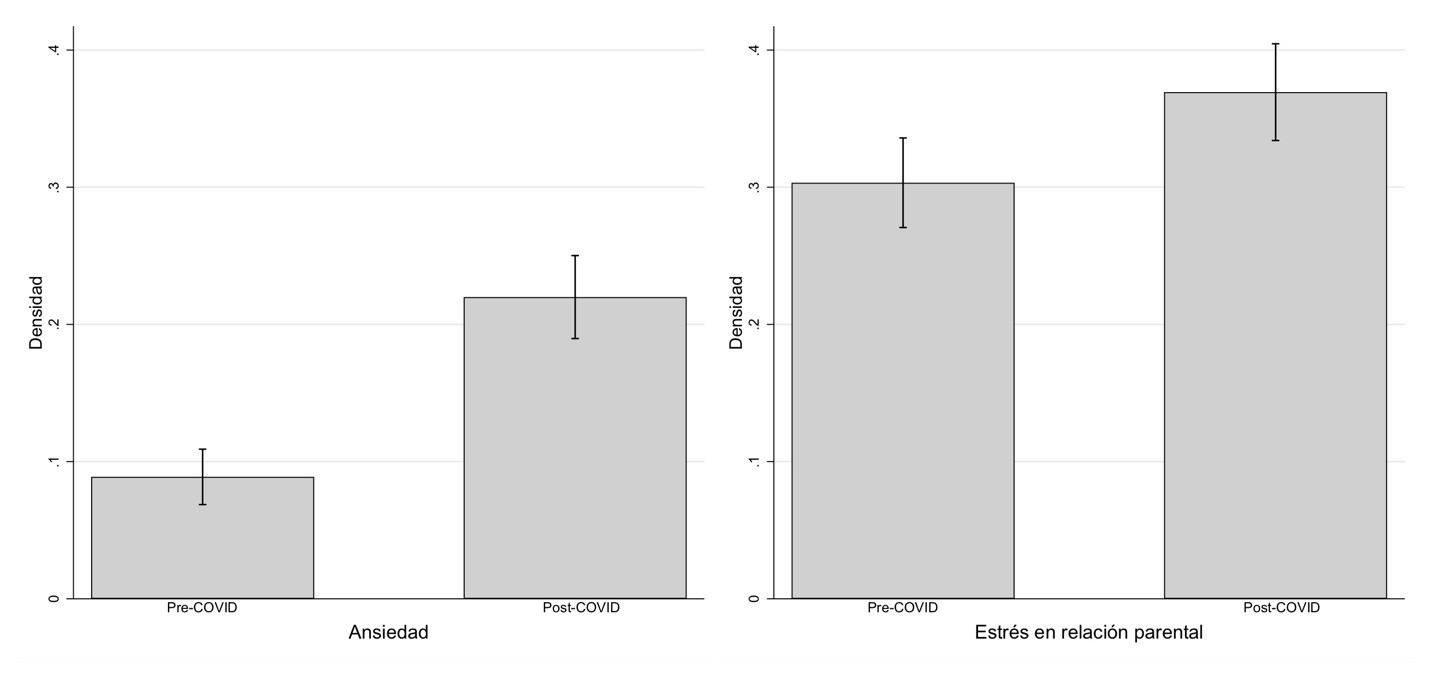
En un estudio que estamos adelantando en un municipio PDET, encontramos aumentos considerables en la probabilidad de reportar síntomas por encima de los niveles críticos de ansiedad y de estrés en la relación parental. La Figura 1 abajo ilustra estos efectos que corresponden a aumentos de 13 y 8 puntos porcentuales en ansiedad y estrés en la relación parental, en comparación con los niveles observados antes de la pandemia. Dado que la población del estudio ya presentaba niveles elevados de riesgo, estos efectos son preocupantes.
Figura 1. Síntomas de Ansiedad y Estrés Parental Pre y Post COVID.
Adicionalmente, encontramos que el impacto psicológico es mayor las familias desplazadas y víctimas de la violencia, quienes ya tenían una mayor vulnerabilidad en la salud mental antes de la pandemia. En general, estas son familias que han experimentado mayores pérdidas en sus empleos o fuentes de ingresos, que reportan una menor capacidad para aislarse y para cumplir las medidas sanitarias y quienes han debido asumir más riesgos en salud para garantizar su alimentación diaria. La población desplazada ha demostrado una enorme capacidad de resiliencia para retomar sus proyectos de vida, a pesar de los episodios traumáticos de violencia y desplazamiento que han vivido. Estos resultados, sin embargo, revelan que la pandemia ha profundizado su vulnerabilidad social, económica y psicológica y los está poniendo al límite de sus capacidades.
….
Las razones detrás del aumento en la prevalencia de problemas de salud mental a raíz de la pandemia son algo obvios. El el miedo a contagiarse, las pérdidas económicas, la incertidumbre sobre la prolongación de la pandemia, el aislamiento, la soledad y la pérdida de contacto con familiares, amigos y colegas contribuyen al deterioro de nuestra salud mental.
Este deterioro es, de nuevo, normal frente a una situación tan anormal y traumática y se explica por el mecanismo biológico de respuesta frente al estrés [El libro de Robert Sapolsky, Why Zebras Don’t Get Ulcers, es una excelente referencia para el tema]. El sistema HPA (Hipotálamico-Pituitario-Adrenal) es el encargado de regular la respuesta frente a las amenazas de nuestro entorno y frente al estrés en general. Cuando el sistema reconoce un evento, activan una serie de respuestas biológicas, que incluyen la secreción de diferentes hormonas como el cortisol y la corticotropina. Esta respuesta permite que el cuerpo envíe más sangre al corazón, y que podamos adoptar una postura de lucha o huida (fight or flight) para enfrentar las amenazas. Este sistema precisamente permitió una ventaja evolutiva para la supervivencia de las especies.
El problema es que en la vida moderna no podemos correr y tampoco podemos enfrentarnos a muchos de los estresores, y menos ahora frente a la pandemia y sus consecuencias. La pandemia está ahí, la sentimos, nos afecta y no se va a ir pronto. Esto hace que las hormonas se acumulen y que desborden el sistema de respuesta. Esto es lo que se conoce como el estrés tóxico, el cual tiene efectos sobre la salud mental y física, los cuales son más severos si hay una predisposición para desarrollar problemas de salud mental, como en el caso de la población desplazada, o si el estrés tóxico se presenta etapas críticas como primera infancia y adolescencia. [El impacto sobre la primera infancia ameritaría una entrada nueva y ha sido discutido en el blog Primeros Pasos del BID, por Jorge Cuartas de la Universidad de Harvard en , y en un artículo de Hiro Yoshikawa y colegas en Pediatrics].
La incertidumbre y la soledad también son responsables del aumento en los problemas de salud mental que se están observando. De una parte, el cerebro está programado para predecir lo que va a pasar y poder definir un plan de acción y responder ante distintas situaciones. La incertidumbre prolongada sobre la de pandemia, los impactos económicos y los aislamientos también desborda nuestra capacidad para regular nuestras emociones, volviéndonos hyper-vigilantes y susceptibles ante factores que tal vez son insignificantes. De otra parte, el aislamiento nos quita la posibilidad de apoyarnos en las interacciones con nuestra red social para apagar el sistema nervioso, y para regular y descansar de nuestras emociones. Además, hay evidencia que demuestra que el aislamiento y la soledad no sólo tienen efectos psicológicos, sino también físicos que pueden ser más graves que la obesidad, o consumo de el alcohol o cigarrillo.
….
No quiero entrar al debate sobre si existe o no un trade-off entre salud y economía, que a la luz de la discusión arriba podría entenderse como un trade-off entre la salud física por un lado y la economía y salud mental por el otro. Ya hay bastantes debates en la arena académica y de políticas públicas y también discusiones y críticas algo acaloradas en redes sociales, sobretodo dirigidas a los funcionarios públicos que han abogado por las medidas de aislamiento. Algunas de estas críticas, sin embargo, parecen ignorar que estamos en una situación sin precedentes y que es imposible evaluar el impacto de las medidas de aislamiento sin contar con un contra factual adecuado: ¿qué estaría pasando con la economía y con nuestra salud mental sin las medidas de aislamiento? De hecho, la evidencia que cité arriba parece sugerir que la prevalencia de afectaciones psicológicas también es alta en países y contextos con medidas de aislamiento menos estrictas o persistentes que las que hemos experimentado en Colombia. Así mismo, no es obvio que estemos dispuestos a recuperar nuestras interacciones sociales y rompamos del todo nuestro aislamiento de levantarse las medidas de salud pública; tendríamos que ponderar si el beneficio de socializar más que compensa el riesgo de contagio para nosotros y para nuestros familiares.
En lo que sí quiero enfatizar, y es la razón detrás de esta columna larga y tal vez atípica, es que nos debemos perder de vista nuestro mundo emocional durante y después de la pandemia y que las discusiones de política deben tener en cuenta los costos de la pandemia y de las medidas de salud pública. La consecuencias de los problemas de salud mental son importantes por sí solas, pero también tienen implicaciones más amplias sobre la salud física, sobre las decisiones económicas, sobre las dinámicas de pobreza y desigualdad y consecuencias que pueden trascender en el tiempo y a las siguientes generaciones [ver por ejemplo el artículo de Douglas Almond sobre los impactos en útero de la Pandemia de la Gripa Española].
Por ende, la salud mental debe tener un espacio importante en las discusiones de políticas públicas y en el diseño de programas destinados a mitigar las consecuencias psicológicas negativas durante y después de la pandemia.
Esto resalta, primero, la necesidad de destinar más recursos directamente a la atención de salud mental. Desafortunadamente, la salud mental no recibe ni la atención ni los recursos como la salud física. De acuerdo con James et al., 2018, a nivel mundial la salud mental recibe menos del 2% del presupuesto asignados a la salud, a pesar de que los problemas de salud mental contribuyen al 14% de los años vividos con discapacidades. Y los niveles de inversión en salud mental son aún menores en países de ingreso medio o bajo. En Colombia, por ejemplo, el último dato que tengo disponible (y que estoy en mora de actualizar) revelaba que en 2009 éramos el país que invertía menos en salud mental como proporción del presupuesto total asignado a la salud entre todos los países de Latinoamérica.
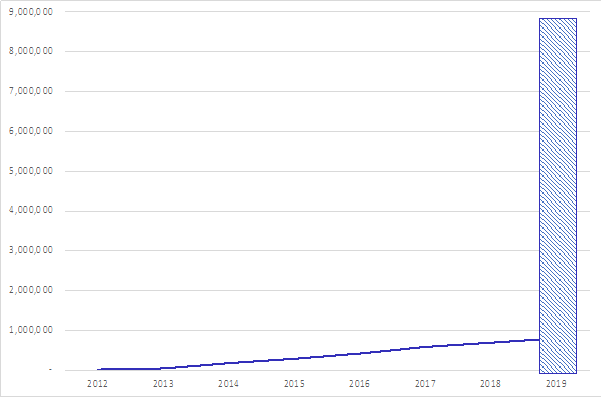
Segundo, la evidencia que tenemos a la mano también implica que debemos prestar mayor atención a los más vulnerables de la población y diseñar programas de acompañamiento psicosocial para ellos. El caso de la población desplazada es diciente pues los datos del estudio que estamos adelantando indican que son más vulnerables frente a las consecuencias negativas económicas y emocionales de la pandemia. El país ha realizado un avance importante en la atención psicosocial para las víctimas del conflicto, a partir de los lineamientos de la Ley de Víctimas y de la implementación del PAPSIVI. Esto llevó a que, a finales de 2019, el 93% de las personas incluidas en el Registro Único para las Víctimas estuvieran afiladas al Sistema General de Seguridad Social en Salud y que más de 800 mil víctimas hubieran recibido algún tipo de atención psicosocial. Sin embargo, esta última cifra corresponde a menos del 10% del total de víctimas en el país (ver Figura 2). Por ende, todavía hay un camino largo para garantizar un acceso efectivo y de calidad a la atención psicosocial y más debido a que este es un segmento de la población que va a asumir mayores presiones para su salud mental a causa de la pandemia.
Figura 2. Evolución en la atención en salud mental vs número de víctimas en Colombia
Fuente: Ministerio de Salud y Protección Social (2019).
Tercero, es también importante profundizar en programas de transferencias monetarias. Esta herramienta de política puede asegurar las necesidades básicas para los segmentos más vulnerables de la población y tiene impactos positivos en la lucha contra la pobreza, como lo se discutió acá. Pero también tiene impactos positivos en la salud mental y en mitigar algunas consecuencias psicológicas de la pandemia. De hecho, ya tenemos bastante evidencia sobre los impactos psicológicos de las transferencias monetarias y los ingresos básicos universales, y sobre los círculos virtuosos entre intervenciones económicas y de salud mental [ver el artículo reciente de Ridley et al, 2020 sobre el tema].
Por último, es importante que mantengamos la disposición para ver hacia nuestro mundo emocional y abordar temas de salud mental. Un resquicio de esperanza que nos puede dejar la pandemia es que ahora vemos una mayor disposición a abordar estos temas y a darnos cuenta de que son reacciones normales ante eventos difíciles y atípicos; es precisamente nuestra naturaleza humana. Pero hacerlo requiere adoptar una posición informada, respetuosa y responsable y reconocer nuestros límites; las buenas intenciones y los consejos de ánimo por lo general no son efectivos y pueden incluso ser perjudiciales. La educación en salud mental es algo que nos debemos como personas y como sociedad.
De hecho, ¿hemos parado a pensar en la salud mental o en el agotamiento (burnout) del personal médico, de las personas que trabajan en servicios esenciales y de los funcionarios públicos que le están poniendo la cara a la pandemia y a quienes a veces criticamos con tanta firmeza y rapidez en redes sociales?